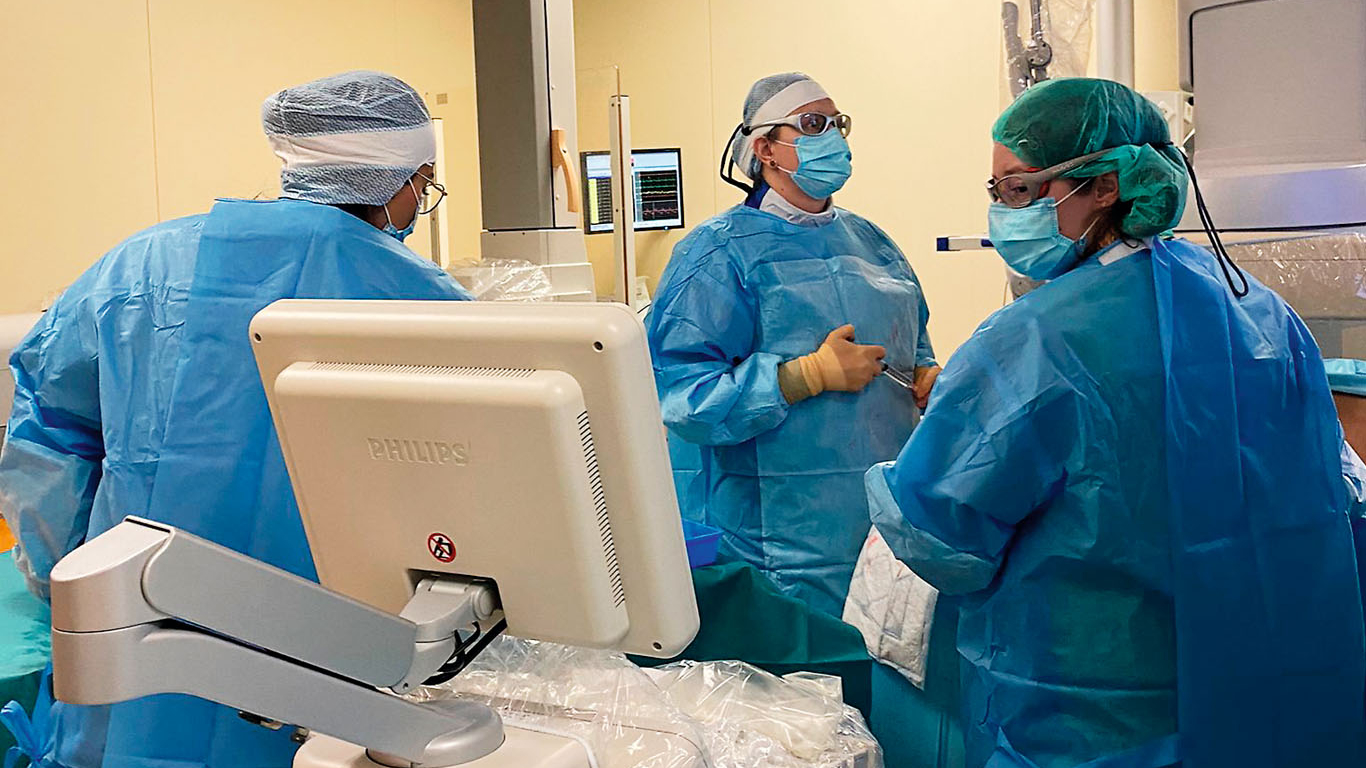
Invazīvā radioloģija… Tāds dīvains un grūti uztverams nosaukums, bet – būs vien pie tā jāpierod, jo šī medicīnas nozare ir plaši un strauji ienākusi praktiskajā medicīnā. Invazīvā radioloģija ir joma, radioloģijas apakšnozare, kura, ja mēs runājam par medicīnas aktualitātēm, attīstās visstraujāk.
Tiek radīti jauni, maza kalibra instrumenti, pat tādi, kas ir mata biezumā, tiek ieviestas jaunas tehnoloģijas.
Ārkārtīgi būtiska novitāte pasaulē ir bioloģiski noārdāmie materiāli. Savukārt Rīgas Austrumu klīniskās universitātes slimnīca cenšas sekot līdzi novitatēm un piedāvāt saviem pacientiem ārstēšanas metodes, kas būtu gan mazinvazīvas, gan risinātu nopietnas un komplicētas situācijas ar modernu tehnoloģiju starpniecību.
Ligas žultsvados
Viena no problēmām, ar ko mēs, invazīvie radiologi, saskaramies, ir labdabīgi žultsvadu sašaurinājumi, kas var izveidoties pēc žultsvadu iekaisumiem, piemēram, pēc pankreatīta jeb aizkuņģa dziedzera iekaisuma vai pēc žultsakmeņu migrācijas.
Sašaurinājumi var radīt nopietnas veselības problēmas – attīstās dzelte, kas savukārt mēdz novest pie atkārtotiem un grūti ārstējamiem žultsvadu iekaisumiem jeb holangītiem, aknu iekaisumiem un pat aknu cirozes, kad aknu funkcionālie audi pārvēršas par saistaudiem un tās vairs nespēj pildīt savus uzdevumus.
Otra pacientu grupa ir tie, kam vaļējas ķirurģiskas operācijas laikā, kas parasti tiek veikta ļaundabīga audzēja dēļ, ir izveidots žultsvada un zarnas savienojums, ko sauc par anastomozi.
Tātad onkoloģiskā slimība ir izārstēta, bet diemžēl dažkārt šajā anastomozes vietā veidojas saaugumi un savienojums sašaurinās.
Tas savukārt var novest pie žults atteces traucējumiem. Tādā gadījumā cilvēkam atkal attīstās dzelte, kas var gan traucēt aknām strādāt, gan izraisīt dažādas nevēlamas organisma reakcijas.
Lai šo situāciju risinātu, bieži vien vaļēja ķirurģiska anastamozes rekonstrukcija saaugumu dēļ var būt samērā komplicēta vai pat neiespējama, un tad pacientam nav cita varianta, kā uzticēties invazīvā radiologa prasmēm un zināšanām.
Proti, mēs caur ādu un caur aknām veicam dūrienu konkrētā žultsvadā ar mazu adatu un caur šo dūriena vietu paplašinām sašaurināto zonu žultsvadā.
Agrāk to bija iespējams izdarīt tikai ar parastajiem balonkatetriem. Cilvēks pēc tam vismaz mēnesi vai pat ilgāk pavadīja slimnīcā, lai viņam veiktu atkārtotu konkrētās vietas balondilatāciju jeb paplašināšanu ar balonkatetru.
Pacientam tas bija visai apgrūtinoši, jo nācās ilgstoši staigāt ar caurulīti jeb drenu, kas izvadīja žulti, un bija atkārtoti jāveic vismaz trīs vai četras paplašināšanas manipulācijas, kas arī ne vienmēr deva vēlamo efektu. Taču, pateicoties tam, ka jaunās tehnoloģijas attīstās, nu Austrumu slimnīcā iespējams veikt žultsvadu labdabīgu sašaurinājumu, kā arī žultsvada un zarnas anastamozes sašaurinājuma ārstēšanu ar balonizplešamiem stentiem, kas bioloģiski noārdās un pašuzsūcās.
Tas ļauj šo ārstēšanas etapu padarīt daudz īsāku – nu pietiek tikai ar vienu vai divām reizēm, kad mēs šādi iejaucamies cilvēka organismā.
Tātad žultsvada sašaurinājuma vietā paliek stents, vidēji pēc trim mēnešiem tā materiāls sāk pakāpeniski, kā mēs sakām, biodegradēties jeb uzsūkties, bet pa šo laiku jau ir izveidojies stabils žultsvada atvērums. Tātad mums tur nekas papildus vairs nav jādara, atkārtota manipulācija nav nepieciešama. Pacients tiek izārstēts vienā piegājienā.
Pašuzsūcošo stentu lietošana arī pasaules līmenī ir visai unikāla metode, novitāte.
Līdz ar to patiesi varam lepoties, ka šāda jauna tehnoloģija diezgan ātri ieviesta arī mūsu slimnīcā un mēs neatpaliekam no pasaules tendencēm. Tie ir Vācijā ražoti biodegradējami žultsvadu stenti. Iepriekš mums arī bija pieejami dažādi stenti, bet tie bija spirālveidīgi un nenodrošināja tik efektīvu žults noplūdi.
Savukārt pašnoārdošie stenti ļauj nodrošināt ļoti labu žults caurplūdes diametru, un vairs nevajag pacienta organismā uz ilgu laiku atstāt drenu.
Šādā veidā jau esam ārstējuši piecus pacientus, un visus izrakstījām mājās pirmajā vai otrajā dienā pēc manipulācijas. Agrāk šie pacienti slimnīcā būtu uzturējušies vismaz mēnesi.
Smalkāk vēl par stenta ielikšanu
Parasti operācijas sastāv no diviem etapiem. Pirmajā ar mazu, tievu adatiņu ribstarpā caur ādu un aknām ultrasonoskopijas un fluoroskopijas vizuālā kontrolē veicam žultsvada punkciju. To dara vietējā anestēzijā un ar intravenozu sedāciju – pacientu viegli iemidzina, ievadot vēnā zāles.
Atsāpināšana nav stiprāka par to, kad tiek rauts gudrības zobs – tātad nav nepieciešama vispārējā narkoze.
Dūriena vietā ievadām speciālas cauruļveida slūžas, caur kurām pēc tam strādājam. Proti, izveidojam pieeju žultsvada lumenam. Tālāk ar speciālu stīgu izejam cauri sašaurinātajai žultsvada zonai vai anastomozei un uz stīgas patoloģiskajā vietā ievadām balonizplešamo stentu.
Dažkārt, ja redzam, ka žultsvadu stāze sašaurinājuma dēļ bijusi ilgstoša, pirms stenta ievadīšanas dūriena vietā uz pāris dienām atstājam drenu, lai žulti novadītu uz āru un atslogotu visu žults sistēmu.
Tas viss notiek caur mazu dūrienu ādā un aknās – tātad nav griezienu, vēders netiek atvērts vaļā.
Tā teikt, caurumiņš, caur kuru mēs ārstējam pacientu, nepārsniedz divus, trīs milimetrus diametrā. Proti, caur tiem trim milimetriem var izdarīt visu! Pats stents pēc tam, kad to ievieto žultsvadā vai anastomozes vietā un atver, var būt 8 līdz 10 milimetrus diametrā, bet tad, kad tas tiek piegādāts žultsvadam, stenta diametrs atbilst ādas dūriena diametram, tātad tas ir līdz trim milimetriem liels.
Procedūras otrajā etapā, kad žultsvadā tiek ievadīts stents, piedalās anesteziologs. Žultsvads ir jāpaplašina, stents jāatver, bet apkārt ir daudz saistaudu, un tas var izraisīt sāpes.
Tāpēc anesteziologs uz to brīdi, kamēr mēs atveram stentu, palīdz nodrošināt pacientam komfortablus apstākļus.
Lielākoties pacienti pamostoties jautā: «Vai tad viss ir beidzies?!» – un vēl piebilst, ka ir labi izgulējušies. Tieši tā arī saka: «Sen neesmu tik perfekti gulējis kā tagad!» Bet tā nav vispārējā narkoze, līdz ar to arī visiem pacientiem, kam ir nopietnas blakus slimības un sirds problēmas, kuru dēļ vaļēja žultsvadu operācija nebūtu iespējama, šāda ārstēšana ir vienīgā opcija.
Biodegradējamos žultsvadu stentus caur aknām ievada tikai invazīvie radiologi, un šādas operācijas notiek tikai abās universitātes slimnīcās – Austrumu slimnīcā un Stradiņos.
Nepamanīt nevar
Kā lai cilvēks zina, ka viņam žultsvados izveidojies sašaurinājums? To man daudzi vaicā…
Žults atteces traucējumus ir grūti ignorēt, jo tos pavada tādi nepatīkami simptomi kā nieze un dzelte – vispirms iekrāsojas acu baltumi, tad arī āda, jo asinīs paaugstinās bilirubīna līmenis. Tas var attīstīties nedēļas, citreiz vairāku nedēļu laikā un liks cilvēkam vērsties pie mediķiem.
Turklāt žultsvada iekaisums vienmēr izpaudīsies ar paaugstinātu temperatūru, drebuļiem, sliktu pašsajūtu, sāpēm labajā paribē.
Tādā gadījumā ārsts centīsies noskaidrot, kas notiek ar aknām un žultsvadiem. Ja cilvēkam fonā ir labdabīgs žultsvada sašaurinājums, tas var tikt atklāts gan ultrasonogrāfijas laikā, gan tālākos izmeklējumos, piemēram, magnētiskajā rezonansē.
Savukārt, ja cilvēkam zināms, ka viņam ir bijusi liela onkoloģiska operācija, kas ietvēra žultsvada un zarnas savienojuma izveidi, par šādiem pacientiem, kuri slimnīcā iestājas jau ar dzelti un paaugstinātiem iekaisuma rādītajiem, ārstam uzreiz rodas aizdomas, vai nav radušās problēmas ar šo savienojuma vietu.
Lūk, video, kā notiek stenta ievadīšana sašaurinātā žultsvadā:
Izdedzina vēzi
Jau ierasts, ka invazīvie radiologi nodarbojas ar perifēro asinsvadu slimību ārstēšanu, bet šobrīd šī medicīnas nozare spēlē lielu lomu arī onkoloģisko patoloģiju ārstēšanā. Pirms diviem gadiem mēs ieviesām jaunu metodi – mikroviļņu ablāciju aknu audzējiem, ko lieto tad, kad aknu audzēju pacienta blakus slimību, anatomisko īpatnību vai vispārējā veselības stāvokļa dēļ nav iespējams ķirurģiski izoperēt.
Mikroviļņu ablācija ir mazinvazīva manipulācija.
Vispirms caur ādu veic aptuveni divus milimetrus lielu dūrienu konkrētajā aknu veidojumā un, neko negriežot vaļā, tas tiek izdedzināts. Agrāk to darīja tikai ar radiofrekvences palīdzību, bet, salīdzinot mikroviļņu ablācijai ir daudz mazāk ierobežojumu, kad to drīkst izmantot.
Mums ir izveidojusies produktīva sadarbība gan ar Latvijas Onkoloģijas centra onkoķirurgiem, gan ar Gaiļezera hepatobiliārās vienības ārstiem.
Esam kopā veikuši arī hibrīdoperācijas: ķirurgs vienu aknu daļu izoperē vaļējā ceļā, un mēs pēc tam tās pašas operācijas laikā ultrasonoskopijas kontrolē veicam mikroviļņu ablāciju jau dziļāk esošajos audzējos, lai ārstēšana notiktu vienā etapā.
Jā, tās ir komplicētas operācijas, bet, no pacienta viedokļa raugoties, daudz labāk, ja visu var izdarīt vienā piegājienā – kā saka, pie vienām sāpēm.
Ievada zāles tieši mērķī
Vēl invazīvie radiologi veic standartizētas mazinvazīvas onkoloģiskas operācijas, proti, aknu audzēju ķīmijembolizāciju. Par ķīmijterapiju noteikti ir dzirdēts – tātad vēža šūnu iznīcinošas zāles tiek ievadītas caur vēnu un tās darbojas sistēmiski, pa visu organismu.
Bet mēs veicam ļoti specifisku, mērķētu medikamentu ievadīšanu caur artērijām, kas baro konkrēto audzēju.
Tātad šajā artērijā ievada mikrokatetru, kura diametrs ir pusmilimetrs, un caur to mēs ievadām speciālas mikrodaļiņas, kas ir sajūgtas ar ķīmijpreparātu un aiznes zāļvielas precīzi tur, kur izveidojies audzējs. Šādā veidā varam ārstēt gan pacientus ar hepatocelulāru karcinomu, gan tos, kuriem ir resnās zarnas vai cita veida vēža metastāzes aknās un kuras citādā veidā – ķirurģiski vai ar starošanu – nav izārstējamas.
Protams, ļoti liela nozīme invazīvajai radioloģijai ir tad, ja jāārstē jebkāda veida ļaundabīgo audzēju izraisīta asiņošana.
Tas var būt ginekoloģisks vēzis, nieru vai urīnpūšļa audzēju asiņošanas, kādreiz vajag pacientu sagatavot lielām audzēju operācijām, preoperatīvi slēdzot audzēja apasiņošanu, arī tad invazīvā radioloģija ir kā palīdzīga roka.
Rezultāti labi
Mikroviļņu ablācijas mērķis ir totāli izdedzināt veidojumu, kas nav citādā veidā likvidējams, bet mēs to darām tikai tādā gadījumā, ja par to ir lēmis onkologu konsīlijs.
Proti, tie ir pacienti ar vienu diviem nelieliem audzējiem aknās, kuru izmēri nepārsniedz 2–3 centimetrus, un tad ārstēšanas rezultāti parasti ir simtprocentīgi veiksmīgi.
Protams, pēc tam pacientam jāveic kontroles izmeklējumi pēc noteikta protokola – trīs mēneši, seši mēneši un gads pēc operācijas –, jānovērojas. Jo ir vēža šūnas, ko mēs ar aci vēl neredzam, un var būt recidīvi.
Savukārt ķīmijembolizāciju uzskatām par paliatīvu operāciju ar mērķi pagarināt pacienta dzīvildzi vai arī par bridge jeb tilta operāciju, lai pacients ar hepatocelulāru karcinomu spēj sagaidīt plānoto aknu transplantāciju, tad ar precīzi audzējā ievadītajām zālēm tā augšanu cenšamies apturēt.