«Žultsakmeņu slimība var būt simptomātiska un asimptomātiska,» skaidro Dr. Mauriņa klīnikas ķirurģe Sintija Lapsa. «Lielai daļai cilvēku ir žultsakmeņu slimība, kura nekad mūžā nedos nekādas manāmas izpausmes, bet tajā brīdī, kad žultsakmeņu slimība sāk kļūt simptomātiska, tā jau ir jāārstē, un ārstēšana nozīmē žultspūšļa izņemšanas operāciju – holecistektomiju. Šo operāciju laparoskopijas tehnikā tagad veicam arī mūsu klīnikā.»

– Kādas sūdzības liek domāt, ka cilvēkam varētu būt žultsakmeņu slimība?
– Tipiskas ir sūdzības par sāpēm labajā paribē, tās var izstarot uz kreiso paribi, labo lāpstiņu, labo plecu, šīs sāpes var izpausties lēkmjveidīgi un bieži vien sākas naktī, jo sevišķi pēc sātīgām vakariņām. Sāpes var būt kopā ar sliktu dūšu, vemšanu vai vemšanu ar žulti, arī šķidru vēdera izeju. Sāpes visbiežāk ir saistītas ar sīku žultsakmeņu migrēšanu – pārvietošanos no žultspūšļa kopējā žultsvadā. Žults veidojas aknās, tālāk tā aizplūst pa diviem aknu žultsvadiem kopējā žultsvadā, kas atveras divpadsmitpirkstu zarnas lejupejošā daļā. Kopējā žultsvada diametrs ir apmēram 6–7 milimetri. Ja migrējošie akmentiņi iesprūst, žults vairs nevar noplūst divpadsmitpirkstu zarnā, cilvēkam ir sāpes, jo paplašinās kopējais žultsvads, rodas žults sastrēgums un parādās ādas dzelte, izkārnījumi ir gaišā krāsā, bet urīns – tumšs. Ja radusies šāda situācija, noteikti jāvēršas pēc palīdzības.
– Tautā reizēm dzirdams uzskats, ka žultsakmeņi esot tiem cilvēkiem, kuri krāj sevī dusmas. Vai tā varētu būt?
– Šis ir diskutabls jautājums. Nevarētu teikt, ka būtu novērots kaut kas tāds. Taču ir žultsakmeņu slimības riska faktori, kas ir pierādīti. Biežāk no tās cieš sievietes pēc 30–40 gadu vecuma, ar palielinātu ķermeņa svaru, žultsakmeņus var veicināt arī grūtniecība, hormonālas svārstības, hormonālā kontracepcija.
– Kā tiek pierādīta žultsakmeņu slimības diagnoze?
– Pacientu nosūta uz ultrasonogrāfiju. Kad diagnoze ir apstiprināta, viņš var nākt uz klīniku pie ķirurga, lai izvērtētu laparoskopiskās operācijas piemērotību. Pirms operācijas nozīmē arī parastos izmeklējumus – asinsanalīzes, kardiogrammu, plaušu rentgenu.
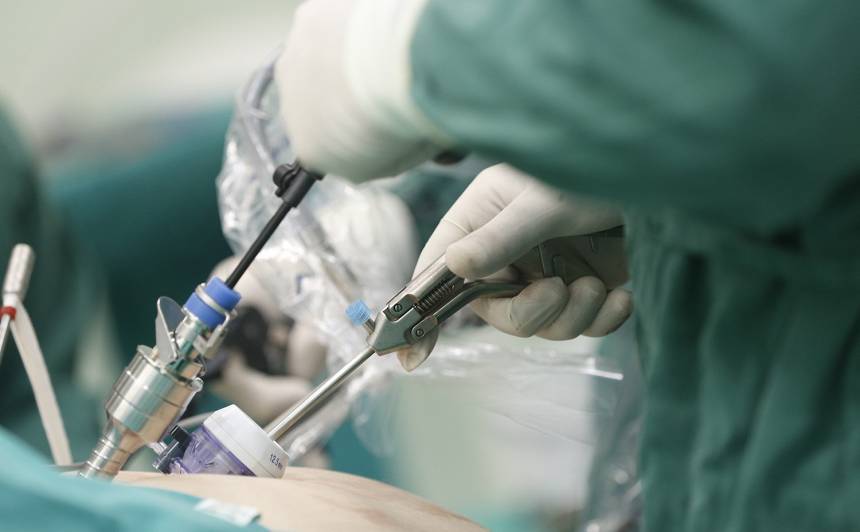
– Kā notiek laparoskopiskā operācija?
– Laparoskopija ir ķirurģijas tehnika, kuras laikā operācijas vēdera dobumā vispārējā anestēzijā tiek veiktas ar gariem instrumentiem caur nelieliem griezieniem. Vēdera dobumu uzpilda ar gāzi, tad caur maziem griezieniem tajā ievada laparoskopu, kam pievienota miniatūra videokamera un gaismas avots. Attēls no videokameras tiek pārsūtīts uz monitoru un ķirurgs operē, skatoties ekrānā palielinātu attēlu.
– Kādi ir pacienta ieguvumi, ja operācija tiek izpildīta laparoskopiski, nevis tradicionālajā veidā?
– Laparoskopiskā operācija ir minimāli invazīva un maztraumatiska, līdz ar to pacientam ir krietni mazāks sāpju sindroms, vieglāks atlabšanas periods, daudz mazāk laika jāpavada stacionārā, ir īsāks darbnespējas periods, viņš var ātrāk atgriezties savās ikdienas gaitās, turklāt nav jāraizējas par lielu pēcoperācijas rētu.
– Kā izvērtējat, vai konkrētam pacientam var veikt šādu operāciju?
– Par to lemj ķirurgs sadarbībā ar anesteziologu. Ja cilvēkam ir bijušas operācijas vēdera dobumā un tur ir saaugumu process, tad var gadīties, ka žultspūšļa laparoskopiska operācija nav iespējama. To vērtējam individuāli. Savukārt anesteziologam jāpārliecinās, ka varēs nodrošināt pacienta plaušu ventilāciju, kas, uzpildot vēdera dobumu ar gāzi, var būt sarežģītāka.
– Vēl viens jautājums, kas rada pacientiem šaubas – vai man veiks šo operāciju, ja man ir liekais svars?
– Svars nav ierobežojošs faktors laparoskopiskai operācijai, dažkārt tā «lielākiem» cilvēkiem ir pat vienkāršāka.
– Vai pēc žultspūšļa laparoskopiskās izņemšanas var būt komplikācijas?
– Kā jebkurai ķirurģiskai operācijai, arī šai ir iespējamas komplikācijas, bet to biežums ir salīdzinoši neliels. Biežākās ir pēcoperācijas brūču infekcijas, asiņošana pēcoperācijas periodā; ir neliela daļa pacientu, kuriem sūdzības saglabājas arī pēc holecistektomijas veikšanas, kad ir atlieku sāpju sindroms un ļoti reti ir arī iespējams žultsvadu bojājums. Ja šķiet, ka kaut kas nav kārtībā, jāsazinās ar klīniku.
– Cik ilga ir darbnespēja pēc šādas operācijas?
– Tas atkarīgs no pacienta darba specifikas – smaga fiziska darba darītājiem tā varētu būt nedaudz ilgāka, bet kopumā aptuveni pēc nedēļas pacients jau jūtas pilnīgi normāli un ir gatavs atgriezties savās ikdienas gaitās.
– Kādas dzīvesveida izmaiņas būs jāievieš, dzīvojot bez žultspūšļa?
– Lielākajai daļai pacientu dzīves kvalitāte nemainās. Žultspūslis nav funkcionāls orgāns, tas ir tikai žults rezervuārs, kurš to uzkrāj, bet pats nesintezē, jo žulti, kā zināms, ražo aknas. Līdz ar to žults ražošana nav traucēta, pacients vienkārši pielāgo savu uzturu tam, ka viņam žultspūšļa vairs nav. Rekomendējam pēc šādas operācijas vismaz nedēļu nelietot saceptus, žāvētus, sālītus produktus un svaigas mīklas izstrādājumus, kā arī ēst mazām porcijām 5–6 reizes dienā, maltītē iekļaujot liesu gaļu, vājpiena biezpienu, dārzeņus, augļus un pilngraudu produktus, kā arī pakāpeniski palielināt šķiedrvielu daudzumu savā ēdienkartē. Racionāla uztura principus, protams, ir vērts ievērot, bet nav tādu produktu, kas būtu kategoriski jāizslēdz.
Ja radušies papildu jautājumi, nāc uz konsultāciju pie ķirurgiem Dr. Mauriņa klīnikā.
Piesakies pa tālruni 67374747 vai https://lazermedicinasklinika.lv/lv/vispareja-kirurgija
Dr. Mauriņa klīnikas kods: 010000161.